Các phương pháp chẩn đoán trước sinh
Chẩn đoán trước sinh là sử dụng những phương pháp thăm dò trong thời kỳ thai nghén nhằm phát hiện các bất thường về hình thái hay những bất thường về nhiễm sắc thể của thai.
Đây là những phương pháp chẩn đoán sớm các dị tật bẩm sinh của thai, từ đó đưa ra các biện pháp can thiệp kịp thời nhằm giảm tỉ lệ tử vong sơ sinh, tỉ lệ trẻ bị dị tật, khuyết tật nặng nề và góp phần nâng cao chất lượng dân số. Các phương pháp cơ bản được ứng dụng hiện nay là siêu âm chẩn đoán, định lượng các chất đánh dấu và các phương pháp lấy bệnh phẩm thai như: Chọc hút nước ối, lấy máu tĩnh mạch rốn, sinh thiết bánh rau… để xác định những bệnh lý liên quan đến bất thường về nhiễm sắc thể.
Hiện nay đa số các Trung tâm chẩn đoán trước sinh trên thế giới đều sử dụng kết hợp siêu âm đo khoảng sáng sau gáy, định lượng các chất đánh dấu trong huyết thanh và/hoặc sinh thiết bánh rau ở tuổi thai từ 11 đến 13 tuần 6 ngày để sàng lọc phát hiện sớm hội chứng Down và một số dị tật ống thần kinh, dị dạng các chi hay thành bụng trước. Tuy nhiên các dị tật bẩm sinh thường được phát hiện và chẩn đoán trong quý II (từ 15 đến 19 tuần 6 ngày) của thai kỳ vì đây là giai đoạn lý tưởng để áp dụng các biện pháp lấy bệnh phẩm thai để xác định chẩn đoán và can thiệp đình chỉ thai nghén nếu thai bị bệnh lý di truyền hay các dị tật bẩm sinh không thể khắc phục được.
Ở các nước trên thế giới họ làm chẩn đoán trước sinh cho tất cả phụ nữ mang thai. Tuy nhiên ở Việt Nam trước mắt nên làm chẩn đoán trước sinh cho: Các thai phụ tuổi từ 35 trở lên, sử dụng thuốc không theo chỉ định hoặc sốt trong ba tháng đầu, tiền sử thai dị dạng, thai chết lưu, sảy thai nhiều lần, nghề nghiệp vợ hoặc chồng tiếp xúc với hoá chất, phóng xạ, chất độc màu da cam, thai đa ối, thiểu ối, song thai một buồng ối, siêu âm nghi ngờ thai dị dạng.
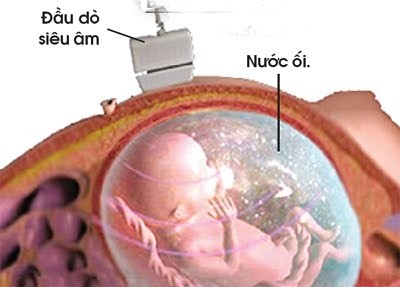
Siêu âm là kỹ thuật dùng sóng siêu âm để chụp và nghiên cứu các cấu trúc khi đang hoạt động. Người siêu âm dùng một đầu dò có phát sóng siêu âm di chuyển trên da bệnh nhân, sóng siêu âm phát ra có thể truyền qua môi trường lỏng và chỉ bị cản lại bởi không khí, xương và các tổ chức mô của thai. Các tín hiệu âm phục hồi sẽ được đầu dò ghi lại và tạo nên hình ảnh động của thai trên màn hình. Phương pháp này cho phép chụp với hình ảnh chính xác. Hiện nay có nhiều loại máy siêu âm 2 chiều, 3 chiều và 4 chiều, nhưng chẩn đoán cơ bản trước sinh vẫn là siêu âm 2 chiều.
Doppler là một kỹ thuật cho phép đo tốc độ của dòng máu trong một số mạch máu của thai, của mẹ hay của bánh rau.
Siêu âm cho phép đạt được một số thông tin về thai mà không một thăm khám nào có thể cung cấp được như: Tuổi thai, số lượng thai, sự phát triển của thai, chất lượng của sự trao đổi giữa mẹ và con (dựa vào Doppler) và hình thái học của thai nhi. Mặc dù đã có khá nhiều cải thiện về kỹ thuật nhưng siêu âm vẫn chưa là phương pháp hoàn hảo nhất, nó chỉ có thể phát hiện được một số dị dạng thai khi mà thai nhi nằm ở một tư thế thuận lợi, trong môi trường có lượng nước ối vừa đủ. Vì vậy trong quá trình thai nghén tốt nhất nên làm siêu âm 3 lần vào 3 thời điểm: 3 tháng đầu (12 đến 14 tuần), 3 tháng giữa (21 tuần đến 22 tuần), 3 tháng cuối (30 tuần đến 32 tuần).
Phương pháp định lượng các chất đánh dấu là phương pháp lấy máu tĩnh mạch thai phụ, xét nghiệm định lượng các chất đánh dấu trong huyết thanh nhằm phát hiện sớm nguy cơ dị dạng thai. Tuổi thai từ 11 đến 13 tuần 6 ngày: Định lượng PAPP-A và βhCG tự do. Tuổi thai 14 đến 19 tuần 6 ngày: Định lượng anpha foetoprotein (αFP), βhCG toàn phần và/hoặc Estriol. Sau các tuổi thai này, các phương pháp định lượng sẽ rất khó đánh giá.
Kết quả được coi là dương tính khi tính toán ngưỡng sàng lọc lớn hơn 1/250 (hội chứng Down). Khi kết quả dương tính có nghĩa là những đối tượng đó được xếp vào nhóm nguy cơ bị dị dạng chứ không phải thai nhi bị dị dạng nhiễm sẵc thể. Để chẩn đoán chính xác thai nhi có bị dị dạng nhiễm sắc thể hay không cần sử dụng các phương pháp lấy bệnh phẩm của thai để làm xét nghiệm nhiễm sắc thể đồ.
Nếu kết quả âm tính không đảm bảo khẳng định thai nhi sẽ bình thường mà chỉ cho biết xác suất thai nhi bị dị tật bẩm sinh là thấp. Vì vậy đây là những xét nghiệm tự nguyện, mang tính chất sàng lọc, nên không bắt buộc.
Cho đến nay tùy theo tuổi thai, trên thế giới sử dụng ba phương pháp chủ yếu lấy bệnh phẩm của thai. Tuy nhiên các phương pháp lấy bệnh phẩm của thai là những phương pháp can thiệp vào thai cho nên nó có tỉ lệ tai biến nhất định cho mẹ và cho thai.
Việc thực hiện các phương pháp lấy bệnh phẩm thai nhi cũng không bắt buộc, tuy nhiên đây là những biện pháp cần thiết để xác định chẩn đoán các dị dạng nhiễm sắc thể của thai nhi.
|
Phương pháp chọc hút nước ối là phương pháp được sử dụng rộng rãi nhất hiện nay bởi tính chất đơn giản về kỹ thuật cũng như tỉ lệ tai biến thấp. Nó được coi là phương pháp chính để lấy bệnh phẩm thai nhi. |
|
Chọc hút nước ối được làm vào 3 thời điểm: Chọc hút nước ối sớm (tuổi thai 13 đến 16 tuần), chọc hút nước ối kinh điển (tuổi thai từ 17 đến 20 tuần), chọc hút nước ối muộn (sau 20 tuần).
Tuổi thai tốt nhất để thực hiện thủ thuật này là 17 đến 18 tuần vì lúc này khả năng lấy nước ối thành công cao nhất, tỉ lệ biến chứng cho cả mẹ và thai thấp nhất. Thủ thuật được tiến hành dưới hướng dẫn của siêu âm.
Mỗi một lần chọc nước ối lấy khoảng 20 ml nước ối để làm xét nghiệm, hiện nay ở nước ta xét nghiệm nước ối chủ yếu là làm nhiễm sắc thể đồ thai nhi, trong tương lai có thể thực hiện thêm các xét nghiệm khác về sinh hoá vi khuẩn cũng như về vi sinh vật.
Thời gian chọc ối tiến hành trong 5 đến 10 phút. Sau đó cần nằm nghỉ tại chỗ 3 tiếng, không phải sử dụng kháng sinh. Nguy cơ biến chứng rỉ ối, sảy thai < 0,5%. Kết quả xét nghiệm sẽ có sau 2 đến 3 tuần.
Phương pháp sinh thiết gai rau là phương pháp lấy bệnh phẩm thai nhi bằng cách lấy các tế bào của các gai rau. Phương pháp này có tỉ lệ sảy thai khá cao (khoảng 9%) cho nên chỉ định sử dụng rất hạn chế. Chỉ định chủ yếu cho các trường hợp thai nhi có những bất thường lớn phát hiện sớm trong các quý đầu của thai nghén. Phương pháp sinh thiết gai rau được làm dưới hướng dẫn của siêu âm. Kết quả sau 5 đến 7 ngày.
Phương pháp lọc máu tĩnh mạch rốnlà phương pháp lấy máu của thai nhi để xét nghiệm. Kỹ thuật thực hiện phức tạp, khó khăn và tỉ lệ tai biến cho thai khá lớn cho nên chỉ định của phương pháp này cho đến nay rất hạn chế. Nó chỉ được dùng trong những trường hộp cần nghiên cứu huyết học của thai nhi.
Trong các phương pháp lấy bệnh phẩm của thai cho đến nay thì chọc hút nước ối là có kết quả tốt, an toàn cho mẹ và cho thai, kỹ thuật đơn giản nhất. Đây là phương pháp chẩn đoán trước sinh được sử dụng rộng rãi nhất hiện nay trên thế giới. Tuy vậy, bất kỳ phương pháp chẩn đoán trước sinh nào được sử dụng thì điểm quan trọng là phải nằm trong một hệ thống quản lý thống nhất, xác định đúng tuổi thai, phải có tư vấn cho thai phụ và gia đình để tự nguyện tham gia, đồng thời chấp nhận những rủi ro cho mẹ và cho thai ngay cả khi áp dụng những phương pháp được coi là an toàn nhất.
- Các tin tiếp
- Đoàn từ thiện hướng về miền Trung tiếp tục cuộc hành trình (2010-10-31)
- Báo GĐ&XH, đoàn bác sỹ, doanh nghiệp trao quà, khám chữa bệnh vùng lũ (2010-10-30)
- Canxi hóa rau thai có đáng ngại? (2010-09-16)
- Vẫn được sinh hai con nếu vợ hoặc chồng đã có con riêng (2010-08-18)
- Người có hai tử cung hiếm khi sinh đôi (2010-08-18)
- Viêm lộ tuyến tử cung vì "yêu" quá mạnh (2010-08-09)
Ấm áp bữa cơm tất niên Công đoàn và những món quà nghĩa tình cho viên chức, người lao động
Một bữa cơm đoàn viên ấm áp và những món quà nghĩa tình đã được tổ chức tại Bệnh viện Phụ Sản Trung ương mang đến không khí đầm ấm những ngày Tết đến Xuân về.
Cập nhật chiến lược tầm soát và dự phòng tiền sản giật quý I thai kỳ
Tiền sản giật là một trong những biến chứng thai kỳ nguy hiểm, có thể đe dọa trực tiếp tính mạng mẹ và thai nhi, đồng thời để lại nhiều hệ lụy lâu dài về tim mạch, thận và chuyển hóa sau này.
Khai mạc khóa học về giảm tỷ lệ tử vong mẹ và trẻ sơ sinh tại bệnh viện Phụ Sản Trung ương
Khóa đào tạo “Giảm tỷ lệ tử vong mẹ và trẻ sơ sinh” với sự đồng hành của chuyên gia Nga, ứng dụng mô phỏng hiện đại, trí tuệ nhân tạo, hướng tới phát triển hệ thống chăm sóc sức khỏe mẹ - trẻ sơ sinh hiện đại, theo tiêu chuẩn quốc tế.
- Bệnh viện Phụ Sản Trung ương đón đoàn chuyên gia Quốc tế giám sát, đánh giá nội bộ “Bộ tiêu chuẩn RTAC)
- THÔNG BÁO SỐ 1 - TỔ CHỨC HỘI NGHỊ THƯỜNG NIÊN SẢN PHỤ KHOA VIỆT PHÁP LẦN THỨ 25 - NĂM 2025
- Hội nghị Y học Bào thai thường niên lần thứ 3 – VFM 2025 “gắn kết tri thức – Kiến tạo tương lai từ trong bào thai” thành công rực rỡ
Dây rốn thắt nút: Sinh thường vẫn an toàn nếu được theo dõi đúng, xử trí chuẩn
Một ca sinh thường đặc biệt vừa được theo dõi và xử trí thành công tại Bệnh viện Phụ Sản Trung ương khi thai nhi được phát hiện dây rốn thắt nút – một tình trạng hiếm gặp, tiềm ẩn nguy cơ trong thai kỳ.
Yêu cầu báo giá số 336/YCBG-PSTW ngày 12/02/2026
Kính gửi: Các hãng sản xuất, nhà cung cấp tại Việt Nam
Lễ công bố quyết định bổ nhiệm, bổ nhiệm lại các chức vụ lãnh đạo, quản lý tại Bệnh viện Phụ Sản Trung ương
Sáng ngày 30/01/2026, Bệnh viện Phụ Sản Trung ương trang trọng tổ chức Lễ công bố các quyết định bổ nhiệm và bổ nhiệm lại cán bộ lãnh đạo, quản lý tại một số khoa, phòng và đơn vị chuyên môn.
- Hội nghị Đối tác: Đồng hành vì tầm nhìn phát triển bền vững
- Lễ công bố quyết định bổ nhiệm các chức vụ lãnh đạo, quản lý tại Bệnh viện Phụ Sản Trung ương
- Hội chẩn khám chữa bệnh từ xa: Trường hợp ối vỡ non kéo dài kèm thai chậm tăng trưởng trong tử cung
- Lịch khám Khoa Khám bệnh từ ngày 1 tháng 9 năm 2025
- Bệnh viện Phụ Sản Trung ương: 25 năm tiên phong chuẩn hóa chất lượng Hỗ trợ sinh sản Việt Nam